Revue d’experts
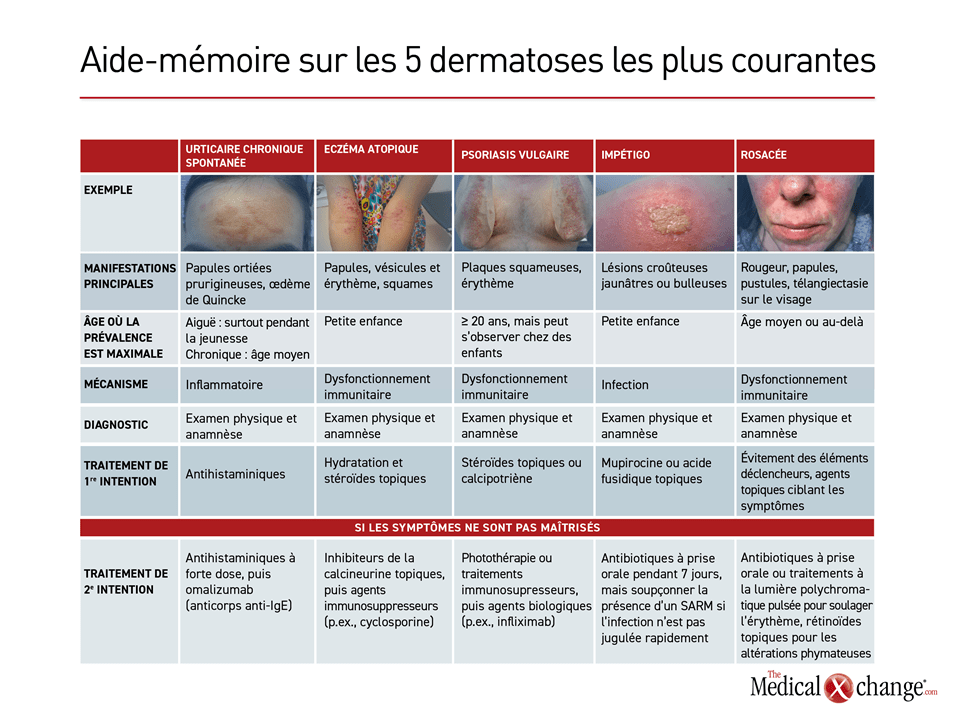
Les 5 dermopathies les plus courantes en médecine de première ligne
Chapitre 3: Le psoriasis vulgaire
Directeur scientifique invité
Simon Nigen, M.D.
Questions et réponses : le point de vue d’un allergologue
Jason K. Lee, M.D., FRCPC, FAAAAI, FACAAI
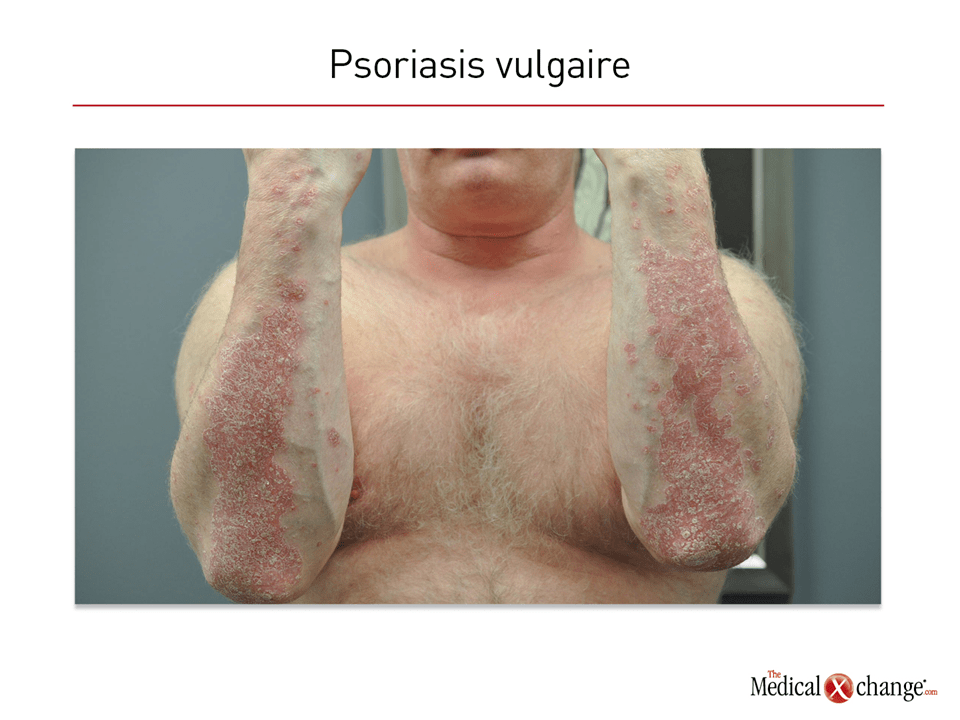
Le psoriasis vulgaire est une maladie chronique se manifestant par des plaques squameuses bien circonscrites, qui se forment à partir d’un épiderme hyperprolifératif. Ces plaques apparaissent le plus souvent sur le cuir chevelu, les coudes et les genoux, mais pratiquement toute la surface cutanée peut être touchée, y compris les paumes, la plante des pieds et les parties génitales. En outre, une atteinte unguéale est observée chez près de 50 % des patients. La surface totale touchée constitue une mesure objective de la gravité du psoriasis, mais elle n’est pas toujours à l’échelle de la charge morbide vécue par les patients embarrassés par leurs lésions ou affligés d’un prurit tenace. Le psoriasis en gouttes, le psoriasis pustuleux, le psoriasis en anneaux, le psoriasis érythémateux et le psoriasis palmo-plantaire sont des phénotypes fréquents de la maladie. Les répercussions négatives du psoriasis sur la qualité de vie, notamment une perte de l’estime de soi, sont bien documentées.
Selon les estimations, la prévalence du psoriasis se chiffrerait à 1,7 % au Canada, mais des taux plus élevés ont été rapportés à l’étranger. Le psoriasis est considéré comme une maladie inflammatoire d’origine auto-immune. Même s’il se déclare le plus souvent dans la vingtaine, il peut aussi toucher des enfants. Le psoriasis s’accompagne d’une inflammation des articulations chez jusqu’à 30 % des patients. Même si plusieurs des anti-inflammatoires qui sont efficaces contre le psoriasis permettent aussi d’atténuer la composante articulaire de la maladie, le rhumatisme psoriasique fait habituellement l’objet d’une prise en charge séparée. Les divers phénotypes de la maladie ont été classés d’après leur aspect ou les régions cutanées touchées avec plus de prédilection. Le psoriasis en plaques est la forme la plus répandue de cette dermopathie.
Physiopathologie
Le psoriasis est causé par un dysfonctionnement du système immunitaire. La prédisposition génétique semble un facteur important compte tenu de la fréquence à laquelle il touche les membres d’une même famille. Des études d’association portent à croire que le poids du gène PSORS1 dans l’héritabilité du psoriasis pourrait s’élever à 50 %, mais d’autres gènes ont aussi été incriminés lors d’études de liaison1. L’hétérogénéité génétique des différents sous-types de psoriasis concorde avec l’intervention de plusieurs voies. Pour beaucoup de patients, cela peut signifier une perturbation de la fonction de sentinelle des cellules dendritiques, d’où l’affaiblissement des mécanismes de défense immunitaire innée et la prolifération de lymphocytes T et de cytokines pro-inflammatoires7.
L’examen histopathologique des lésions révèle que les macrophages, les cellules dendritiques et les lymphocytes T s’y trouvent en plus grand nombre que dans le derme sain. L’aspect érythémateux des lésions est imputable à la présence des capillaires affleurant à la surface de la peau en raison de l’amincissement de l’épithélium (Fig. 1). L’efficacité des anti-inflammatoires, y compris les agents biologiques ciblant des cytokines pro-inflammatoires, a nettement démontré que la régulation positive du système immunitaire est le moteur de la maladie et partant, une cible thérapeutique importante.
Diagnostic
Le diagnostic du psoriasis repose sur l’anamnèse et l’examen physique qui doit comporter une caractérisation morphologique et topographique des lésions, dont celles situées sur le cuir chevelu et sous les ongles. Il n’existe aucun test de référence ni biomarqueur qui permette de diagnostiquer le psoriasis. Cela dit, la présence d’antécédents de cette maladie dans la famille doit faire monter la suspicion d’un cran. Le signe de la rosée sanglante (minuscules saignements punctiformes consécutifs au retrait des squames) et le phénomène de Köbner (apparition de nouvelles lésions sur le trajet d’irritations ou de traumatismes cutanés) peuvent affermir le diagnostic, mais pris indépendamment, ils ont une sensibilité limitée8.
Le diagnostic différentiel du psoriasis comprend la dermatite séborrhéique, le pityriasis rosé de Gibert, le mycosis fongoïde et l’eczéma atopique9. Il y a peu de risque de confondre le psoriasis avec une autre dermopathie dès lors que le tronc est touché, mais il peut être utile de procéder à une biopsie de la peau lorsque les manifestations observées sont communes à plusieurs maladies. Il peut être particulièrement difficile de poser un diagnostic dans les cas où le cuir chevelu ou les mains sont les seules régions atteintes. L’examen d’une préparation humide avec de l’hydroxyde de potassium (KOH) peut servir à écarter la possibilité d’une infection dermatophytique mimant le psoriasis à ces endroits.
Traitement
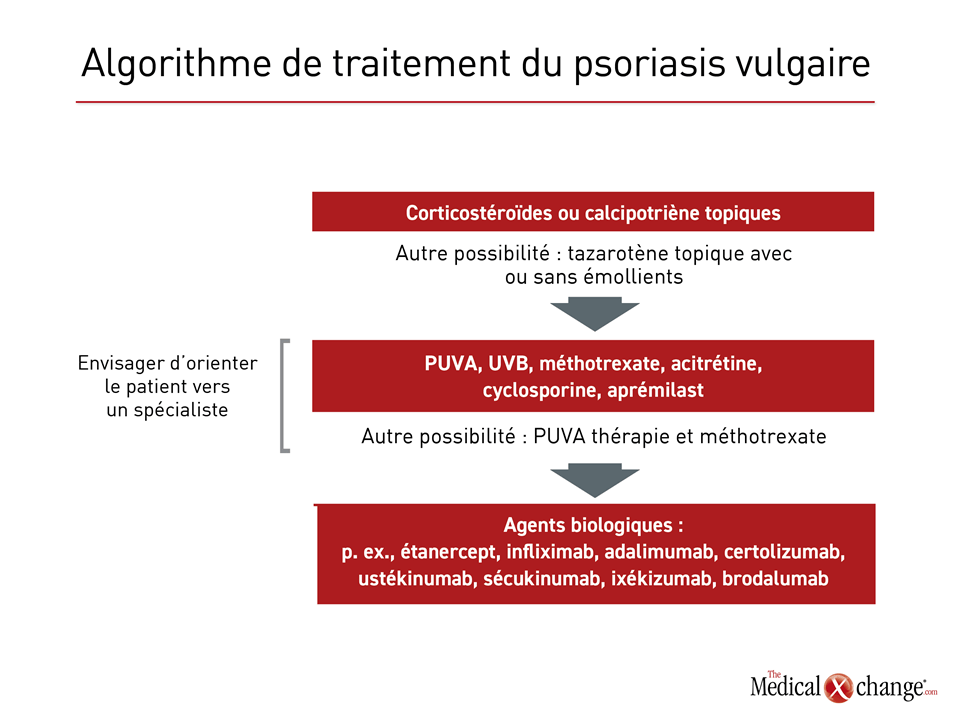
Dans les formes légères de psoriasis, les applications locales de corticostéroïdes ou de calcipotriène utilisées en première intention peuvent suffire pour réduire la charge lésionnelle et le prurit. Le tazarotène topique, un rétinoïde, s’est également montré efficace dans les cas légers10. Les émollients peuvent se révéler utiles en appoint. Les agents administrés par voie générale ou la photothérapie (UV) conviennent quant à eux aux cas plus graves. Parmi les médicaments pour voie générale, le méthotrexate administré une fois par semaine, l’acitrétine et l’aprémilast, seuls ou en association avec la photothérapie UVB ou la photochimiothérapie (PUVA thérapie) sont utilisés depuis des décennies. Toutefois, les inquiétudes soulevées par leurs effets indésirables ont raréfié le recours à d’autres immunosuppresseurs auparavant d’usage courant en clinique, tels que la cyclosporine (Fig. 2).
Il n’est pas rare aujourd’hui que les agents biologiques, comme l’étanercept, l’infliximab, l’adalimumab et de sécukinumab, soient employés relativement tôt chez les patients aux prises avec une forme modérée ou grave de psoriasis en raison de leur efficacité relative dans l’élimination des lésions, mais ils doivent être prescrits par un spécialiste. Les agents biologiques coûtent cher et leur utilisation comporte des risques importants sur le plan clinique, notamment une plus forte propension au cancer. Malgré cela, leur rapport risques-avantages est perçu comme favorable lorsque les autres stratégies de traitement ont donné des résultats insatisfaisants.
Le traitement du psoriasis vise à maîtriser le processus morbide afin d’améliorer la qualité de vie des patients. Même grave, le psoriasis menace rarement le pronostic vital, mais au fardeau physique des lésions s’ajoute une détresse psychologique causée par l’aspect peu esthétique des lésions à la vue de tous qui risque d’inciter les patients à se priver d’activités normales au quotidien, comme les interactions en société et professionnelles.
Résumé
Le psoriasis est une maladie auto-immune chronique qui se manifeste par des plaques prurigineuses. Les ongles et le cuir chevelu sont souvent touchés. Les agents appliqués localement sont les traitements de première intention dans les cas légers, surtout lorsque la maîtrise du prurit permet de limiter les lésions imputables à l’excoriation. Lorsqu’ils sont employés de façon prolongée, plusieurs des traitements les plus efficaces, tels que la photothérapie aux UV et les immunosuppresseurs, comportent des risques importants, dont un risque de cancer. Dans les cas où de grands placards couvrent des parties visibles de la peau, les patients doivent avoir une discussion approfondie avec leur spécialiste à propos du rapport risques-avantages des divers traitements offerts.
Le psoriasis vulgaire : le point de vue d’un allergologue
Jason K. Lee, M.D., FRCPC, FAAAAI, FACAAI
Immunologie et allergologie cliniques, Médecine interne
Toronto Allergy and Asthma Clinic
Toronto (Ontario)
1. Le psoriasis doit-il être vu comme une maladie allergique ou dermatologique?
Le psoriasis est une maladie auto-immune inflammatoire de type I de la peau dont les symptômes généraux touchent les articulations ou d’autres organes (rarement les poumons). Aucune corrélation solide n’a été faite entre l’apparition de lésions psoriasiques et des réactions d’hypersensibilité. Les patients atteints de psoriasis présentent parfois des maladies atopiques de type II et un certain type de lymphocytes T régulateurs (Treg) pourrait en être responsable.
2. Dans quelles circonstances est-il bon d’orienter un patient atteint de psoriasis vers un spécialiste?
Exception faite des cas bénins, les patients soupçonnés de psoriasis doivent être orientés vers un dermatologue aux fins d’évaluation et de traitement. Le psoriasis est une maladie chronique et souvent complexe, d’où la nécessité d’établir un plan thérapeutique complet pour obtenir des résultats optimaux. Un dermatologue d’expérience voudra probablement rechercher une atteinte générale.
3. Si les patients ne répondent pas au traitement de première ou de deuxième intention contre le psoriasis, quel spécialiste vaudrait-il mieux consulter? Un dermatologue? Un allergologue?
Les cas de psoriasis qui ne sont pas bien maîtrisés au moyen de médicaments topiques et les soins à donner à la peau des patients qui en sont atteints peuvent être compliqués. Les traitements utilisés en première et en deuxième intention, comme la photochimiothérapie (PUVA thérapie) et les agents biologiques, comportent des risques importants et il vaut mieux qu’ils soient pris en charge par des médecins connaissant bien le rapport entre les risques et les avantages de ces traitements. Il s’agira dans la plupart des cas, de dermatologues.
Diapositives Additionnelles
Références
1. NESTLE, F.O., D.H. Kaplan et J. Barker. « Psoriasis », N Engl J Med, vol. 361, 2009, p. 496-509.
2. MENTER A., B.E. Strober, D.H. Kaplan, et al. « Joint AAD-NPF guidelines of care for the management and treatment of psoriasis with biologics », J Am Acad Dermatol, vol. 80, 2019, p. 1029-1072.
3. SOBOLEWSKI, P., I. Walecka et K. Dopytalska. « Nail involvement in psoriatic arthritis », Reumatologia, vol. 55, 2017, p. 131-135.
4. KIM, W.B,. D. Jerome et J. Yeung. « Diagnosis and management of psoriasis », Can Fam Physician, vol. 63, 2017, p. 278-285.
5. RACHAKONDA, T.D., C.W. Schupp et A.W. Armstrong. « Psoriasis prevalence among adults in the United States », J Am Acad Dermatol, vol. 70, 2014, p. 512-516.
6. BOEHNCKE, W.H. et M.P. Schon. « Psoriasis », Lancet, vol. 386, 2015, p. 983-994.
7. LOWES, M.A., F. Chamian, M.V. Abello, et al. « Increase in TNF-alpha and inducible nitric oxide synthase-expressing dendritic cells in psoriasis and reduction with efalizumab (anti-CD11a) », Proc Natl Acad Sci U S A, vol. 102, 2005, p. 19057-19062.
8. BERNHARD, J.D. « Clinical pearl: Auspitz sign in psoriasis scale », J Am Acad Dermatol, vol. 36, 1997, p. 621.
9. YOUNG, M., L. Aldredge et P. Parker. « Psoriasis for the primary care practitioner », J Am Assoc Nurse Pract, vol. 29, 2017, p. 157-178.
10. ANGELO, J.S., B.R. Kar et J. Thomas. « Comparison of clinical efficacy of topical tazarotene 0.1% cream with topical clobetasol propionate 0.05% cream in chronic plaque psoriasis: a double-blind, randomized, right-left comparison study », Indian J Dermatol Venereol Leprol, vol. 73, 2007, p. 65.
Chapitre 3: Le psoriasis vulgaire
Le psoriasis vulgaire est une maladie chronique se manifestant par des plaques squameuses bien circonscrites, qui se forment à partir d’un épiderme hyperprolifératif. Ces plaques apparaissent le plus souvent sur le cuir chevelu, les coudes et les genoux, mais pratiquement toute la surface cutanée peut être touchée, y compris les paumes, la plante des pieds et les parties génitales. En outre, une atteinte unguéale est observée chez près de 50 % des patients. La surface totale touchée constitue une mesure objective de la gravité du psoriasis, mais elle n’est pas toujours à l’échelle de la charge morbide vécue par les patients embarrassés par leurs lésions ou affligés d’un prurit tenace. Le psoriasis en gouttes, le psoriasis pustuleux, le psoriasis en anneaux, le psoriasis érythémateux et le psoriasis palmo-plantaire sont des phénotypes fréquents de la maladie. Les répercussions négatives du psoriasis sur la qualité de vie, notamment une perte de l’estime de soi, sont bien documentées.
Selon les estimations, la prévalence du psoriasis se chiffrerait à 1,7 % au Canada, mais des taux plus élevés ont été rapportés à l’étranger. Le psoriasis est considéré comme une maladie inflammatoire d’origine auto-immune. Même s’il se déclare le plus souvent dans la vingtaine, il peut aussi toucher des enfants. Le psoriasis s’accompagne d’une inflammation des articulations chez jusqu’à 30 % des patients. Même si plusieurs des anti-inflammatoires qui sont efficaces contre le psoriasis permettent aussi d’atténuer la composante articulaire de la maladie, le rhumatisme psoriasique fait habituellement l’objet d’une prise en charge séparée. Les divers phénotypes de la maladie ont été classés d’après leur aspect ou les régions cutanées touchées avec plus de prédilection. Le psoriasis en plaques est la forme la plus répandue de cette dermopathie.
Afficher la revue